Ревматоидный артрит (Рязань)

Ревматолог (Рязань)
Заместитель главного врача по поликлиническому отделениюРязанского областного клинического госпиталя для ветеранов войн
Тел.: т. 92-27-74
Ревматоидный артрит — аутоиммунное заболевание, которое приводит к хроническому воспалению суставов, кроме того поражаются околосуставные и некоторые другие ткани, органы и системы организма, поэтому ревматоидный артрит относят к системным заболеваниям.
Ревматоидный артрит — хроническое заболевание, он имеет постепенно прогрессирующее течение, иногда прерывающееся ремиссиями (периодами временного улучшения).
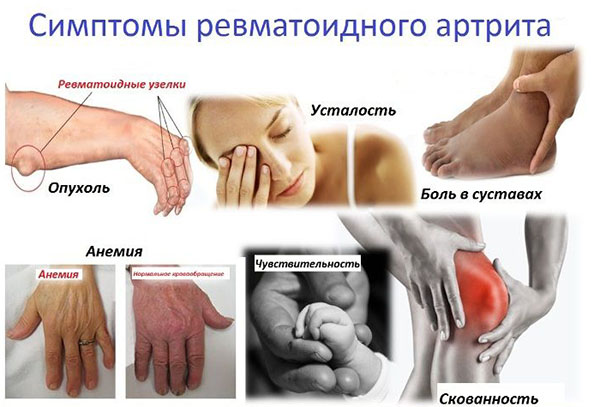
Воспаление сустава характеризуется его опуханием, болезненностью и иногда появлением красноты. Как уже было сказано, при ревматоидном артрите могут воспаляться и околосуставные ткани – связки и мышцы.
Хроническое воспаление сустава приводит к разрушению суставного хряща и возникновению деформации сустава, что в свою очередь, нарушает его функцию — возникают боли при движении и тугоподвижность.
Ревматоидный артрит является довольно распространенным заболеванием, в России им страдает около 1 миллиона человек. Женщины болеют чаще мужчин. Болезнь может начаться в любом возрасте, но чаще дебютирует между 40-60 годами жизни.
Причины ревматоидного артрита
Этиология ревматоидного артрита неизвестна. Подозревались генетические, инфекционные факторы, воздействие окружающей среды и др. Например, доказано, что курение увеличивает риск развития ревматоидного артрита.
Симптомы ревматоидного артрита
Симптомы ревматоидного артрита могут появляться и исчезать в зависимости от стадии заболевания. Стадия стихания воспаления (и уменьшения выраженности симптомов и улучшения самочувствия больных) называется ремиссией. Ремиссия может возникать сама или под воздействием лечения и продолжаться несколько недель, месяцев или даже лет. Когда ремиссия прекращается, активность заболевания возрастает, и самочувствие больных снова ухудшается — такой период называется обострением.
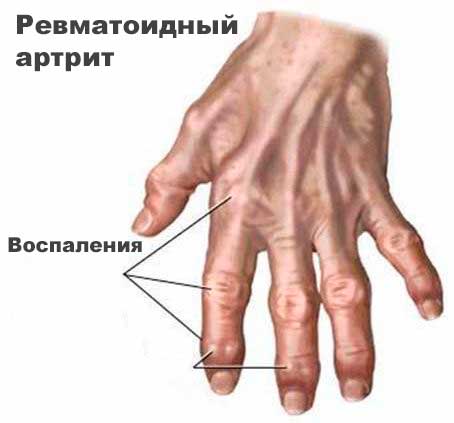
Во время обострения больные испытывают слабость, теряют аппетит, у них повышается температура, появляются мышечные и суставные боли и скованность суставов. Скованность суставов обычно наиболее выражена утром или после периодов отдыха. Поражение суставов называется артритом. Суставы становятся болезненными и отёчными. При ревматоидном артрите характерно симметричное поражение мелких суставов кистей и стоп. Реже встречается изолированное поражение крупного сустава на одной стороне — в этих случаях могут возникнуть сложности при постановке диагноза, потому что такой характер артрита чаще встречается при подагре или инфекционном воспалении сустава.
Описаны редкие случаи поражения т.н. крикоаретеновидных суставов, которые натягивают голосовые связки. У таких больных развивается охриплость голоса.
Осложнения ревматоидного артрита
Как уже было сказано, ревматоидный артрит — системное заболевание, поэтому могут страдать многие органы. Воспаление желез глаз и слизистой рта приводит к появлению сухости этих органов – синдром Шегрена. Ревматоидное воспаление оболочки легких (плевры) называется плевритом и характеризуется болью в груди при дыхании и кашле. Сами легкие тоже могут подвергнуться воспалению, в них образуются ревматоидные узелки. При воспалении сердечной оболочки — перикардите — пациенты жалуются на боль в груди, которая, как правило, уменьшается при наклоне вперед и усиливается, когда человек лежит на спине.
Хроническое воспаление при ревматоидном артрите может привести к снижению гемоглобина в крови — развитию анемии.
Может также наблюдаться понижение числа лейкоцитов (что ведёт к повышению риска инфекционных заболеваний). Если при этом еще есть и увеличение селезёнки, такое состояние называется синдромом Фелти. Ревматоидные подкожные узелки чаще всего образуются на локтях и возле пальцев, но могут появиться и в других местах. Ревматоидные узелки сами по себе не вызывают симптомов, но в них иногда развивается вторичное инфекционное воспаление.
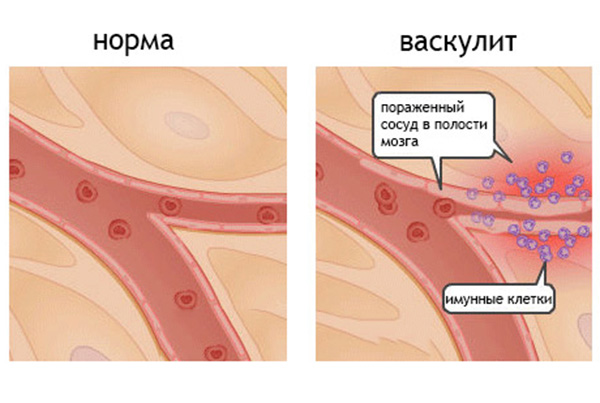
Редким тяжёлым осложнением ревматоидного артрита является васкулит (воспаление сосудов). Васкулит нарушает кровоснабжение органов и тканей, чаще всего васкулит проявляется образованием темных некротических областей и язв на пальцах рук и на ногах.
Диагностика ревматоидного артрита в Рязани
При появлении вышеописанных или похожих жалоб, надо прийти на приём к врачу, специализирующемуся по данному заболеванию — ревматологу. Врач подробно расспрашивает больного о жалобах, времени их возникновения, предшествующих заболеваниях и т.д., затем проводит осмотр суставов, кожи, других органов и систем.
После этого назначается определенный спектр анализов, включая т.н. «ревмопробы», для подтверждения диагноза и определения степени активности заболевания. В некоторых случаях проводится рентгенография и другие методы исследований.
Лабораторная диагностика при ревматоидном артрите
В крови у 80% больных с ревматоидным артритом обнаруживаются особые антитела — ревматоидный фактор. Наличие/отсуствие ревматоидного фактора важно не только для диагностики, но и для прогноза заболевания. Цитруллиновые антитела тоже обнаруживаются у большинства пациентов с ревматоидным артритом. Анализ на цитруллиновые антитела используется у больных с труднодиагностируемый артритом, когда ревматоидного фактора в крови нет. При ревматоидном артрите встречается и другой вид антител – антинуклеарные антитела (АНА).
Для оценки активности воспалительного процесса применяют два других анализа крови: скорость оседания эритроцитов (СОЭ) в общем анализе крови и в биохимическом анализе крови — С-реактивный белок (СРБ). СОЭ и СРБ повышаются практически при всех воспалительных процессах, поэтому их ценность в первичной диагностике ревматоидного артрита ограничена.
Инструментальные методы диагностики при ревматоидном артрите
На раннем этапе заболевания рентгенологическая картина может не показать никаких изменений. При прогрессировании заболевания на рентгенограмме появляются типичные для ревматоидного артрита эрозии суставов. Рентгенография обычно используют для наблюдения за течением заболевания.
Пункция (прокол) суставов называется артроцентез. С помощью иглы и шприца ревматолог откачивает суставную жидкость, которую потом отпарвляют в лабораторию на анализ. Артроцентез используется как для диагностики (например, когда надо отличить ревматоидный артрит от других видов артрита), так и в лечебных целях (удаление избыточного количества жидкости из сустава при воспалении, введение в сустав противовоспалительных препаратов).
Лечение ревматоидного артрита в Рязани
Полностью вылечить ревматоидный артрит невозможно. Современные методы лечения направлены на уменьшение воспаления, улучшить функцию суставов и предотвратить инвалидизацию больных. Ранее начало лечения улучшает прогноз. Оптимальное лечение включает в себя не только медикаментозную терапию, но и лечебную физкультуру, изменение образа жизни и другие мероприятия.
В лечении ревматоидного артрита используется два типа препаратов: противоспалительные или быстродействующие препараты «первой линии» и медленнодействующие прпараты «второй линии» (их еще называют болезнь-модифицирующие или базисные препараты). К первой группе препаратов относят аспирин и гормоны (кортикостероиды), которые снимают воспаление и уменьшают боль. Базисные препараты (например, метотрексат) вызывают ремиссию и предотвращают или замедляют разрушение суставов, но не являются противовоспалительными препаратами.
Хирургическое лечение применяют для коррекции выраженных деформаций суставов
Противовоспалительные препараты при ревматоидном артрите
Ацетилсалициловая кислота (аспирин), напроксен, ибупрофен и др. относятся к группе нестероидных противовоспалительных препаратов (НПВП). НПВП эффективно уменьшают воспаление, отек и боль. Различные препараты этой группы могут быть более эффективными для индивидуального больного, поэтому самый подходящий препарат не всегда удается назначить с первого раза. У НПВП есть побочные эффекты — наиболее распространенный побочный эффект — гастрит, дискомфорт и боль в эпигастрии. НПВП назначают с осторожностью больным, у которых в прошлом была язва или гастрит. В любом случае, НПВП следует принимать после еды, а также вместе с гастропротекторами — препаратами, защищающими слизистую оболочку желудка от воздействия НПВП. К гастропротекторам относят мизопростол и препараты группы омепразола. Следует также отметить неверность широко распространенного (даже среди врачей) заблуждения, что НПВП в свечах или инъекциях не вызывают гастрит. Это неверно.
НПВП также противопоказан при наличии аллергии на препараты этой группы (иногда встречается у больных с астмой).
Стероидные (гормнальные) препараты являются мощными ингибиторами воспаления. Стероиды существуют в таблетированной и инъекционной форме. Иногда их вводят непостредственно в сустав. К сожалению, побочные эффекты стероидов при длительном применении весьма выражены. К ним относят повышение массы тела, склонность к инфекции, гипертонию, разрушение костей и множество других. Короткие (до 10 дней) курсы стероидов практически не вызывают побочных эффектов. Следует отметить еще одну особенность этой группы препаратов — при длительном (более 2-х недель) применении производить их отмену можно только постепенно и только под наблюдением врача.
Противовоспалительные препараты (НПВП и стероиды) уменьшают воспаление и боль, но не всегда предотвращают разрушение и деформацию суставов. Базисные препараты предназначены именно для защиты суставов. Их начали применять уже давно, но только в последнее время была показана их эффективность в предотвращении инвалидности и замедлении прогрессирования артрита. К базисным препаратам относят лекарства многих классов. Их всегда назначают только врачи длительным курсом — много месяцев или даже лет.
Недавние исследования показали, что применение базисных препаратов снижает риск развития лимфомы, который у больных с ревматоидным артритом несколько выше, чем у здоровых людей. Гидроксихлорохин (Плаквенил) – применяется для лечения аутоиммунных заболеваний и малярии. Побочные эффекты включают расстройство желудка, кожную сыпь, мышечную слабость и нарушения зрения. При назначении Плаквенила пациент должен регулярно проходить обследование у офтальмолога.
Сульфасалазин применяется для лечения ревматоидного артрита и аутоиммунных колитов (болезнь Крона и язвенный колит). Сульфасалазин обычно хорошо переносится. Побочные эффекты: сыпь, расстройства желудка. Препарат нельзя назначать при наличии аллергии на сульфаниламиды.
Метотрексат становится все более популярным среди докторов в качестве базисного препарата из-за своей эффективности и малого числа побочных эффектов. Метотрексат относится к ингибиторам иммунной системы. Он может угнетать костный мозг и вредно влиять на печень. Все пациенты, принимающие метотрексат, должны регулярно сдавать анализы крови (клинический анализ крови и уровень ферментов печени).
Соли золота в настоящее время применяются для лечения ревматоидного артрита несколько реже из-за побочных эффектов (кожная сыпь, язвочки во рту, повреждение почек и костного мозга). Применение препаратов золота при ревматоидном артрите требует регулярной сдачи анализов крови и мочи.
Д-пенициламин используется у небольшого числа больных с прогрессирущей формой ревматоидного артрита. Побочные эффекты: лихорадка, язвочки на слизистых, металлический вкус во рту, кожная сыпь, поражение почек и костно мозга, расстройства желудка. Требуется регулярное проведение анализов крови и мочи. Д-пенициллинами в редких случаях сам по себе может вызвать симптомы других аутоиммунных заболеваний.
Иммуносупрессоры подавляют иммунную системы. При ревматоидном артрите используют несколько препаратов этой группы. Из-за довольно опасных побочных эффектов иммуносупрессоры применяют только при тяжелом течении заболевания (кроме метотрексата, который является самым безопасным препратом этой группы) и в как можно более низких дозах.
Иммуносупрессоры могут потенциально подавить кроветворную деятельность костного мозга, что вызывает развитие анемии, низкого уровня лейкоцитов и тромбоцитов. При снижении числа лейкоцитов возрастает риск развития инфекции, а при снижении тромбоцитов возрастает риск кровотечения. Метотрексат, как уже было сказано выше, может вызвать развитие цирроза и аллергического поражения легких. Циклоспорин может поражать почки и вызывать повышение артериального давления.
Новые препараты
Новый базисный препарат, недавно прошедший клинические испытания – лефлуномид (Арава). Лефлуномид блокирует фермент, который играет роль в активации иммунной системы. Побочные эффекты: повреждение печения, диарея, потеря волос, сыпь Лефлуюномид противопоказан беременным.
Появилась новая группа препаратов — т.н. биологические препараты. Они инактивируют специальный белок — фактор некроза опухоли, который играет важную роль в воспалительной процессе. Эти препараты действуют быстро и эффективно уменьшают воспаление. К новой группе относятся: этанерсепт (Энбрел), инфликсимаб (Ремикад) и адалимумаб (Хумира). Все эти препараты весьма дороги, могут вводиться только в инъекционной форме (подкожно или внутривенно), поэтому пока еще не получили широкого применения. Обычно их применяют в комбинации с метотрексатом или с другим базовым препаратом.
Еще один новый биологический препарат, используемый при тяжелопротекающем ревматоидном артрите — анакинра (Кинерет). Анакинра связывается со специальным сигнальным белком (интерлейки-1), который активирует воспалительные клетки. Анакинра тоже существует только в инъекционной форме и вводится подкожно.
Биологические препараты обычно не комбинируют друг с другом из-за высокой вероятности развития побочных эффектов.
Диета при артрите
Специальной диеты для больных ревматоидным артритом не существует. Рыбий жир обладает определенным противовоспалительным эффектом, пока доказанным только в лабораторных условиях.
Лечебная физкультура при артрите
Регулярные упражнения помогают поддерживать подвижность суставов и укрепляют мышцы. Плавание является оптимальным видом физической нагрузки, т.к. устраняет гравитационную нагрузку на суставы.
Хирургическое лечение (операции) ревматоидного артрита в Рязани
Применяется для устранения деформаций и восстановления функции суставов. Широко применяется малоинвазивная хирургия (артроскопия).
В некоторых случаях проводят полную замену разрушенного сустава протезом.
Методы лечения будущего
Продолжается улучшение уже существующих групп препаратов, блокириующих фактор некроза опухоли и интерлейкин-1. Видимо, скоро должны появиться нестероидные противовоспалительные препараты следующего поколения.
Ритуксимаб (Ритуксан) — препарат, содержащий антитела, которые используются в лечении лимфомы. Исследования показали, что этот препарат может быть эффективен в лечении аутоиммунных заболеваний, таких как ревматоидный артрит. Ритускимаб снижает число Б-лимфоцитов, которые играют важную роль в воспалении. Ритуксимаб, видимо будут применять при тяжелом ревматоидном артрите, осложненном воспалением кровеносных сосудов (васкулит) и криоглобулинемией.
Абатацепт – недавно разработанный препарат, который блокирует активацию Т - лимфоцитов. Абатацепт еще проходит испытания . Очевидно его будут применять в случаях неэффективности препаратов, блокирующи фактор некроза опухоли.
Заключение
• Ревматоидный артрит является аутоимунным заболеванием, которое вызывает хроническое воспаление суставов и других органов и систем организма.
• Ревматоидный артрит может развиться в любом возрасте.
• Причина ревматоидного артрита неизвестна.
• Ревматоидный артрит – хроническое заболевание, протекающее с периодами ремиссий и обострения.
• При ревматоидном артрите обычно (но не всегда) суставы поражаются симметрично.
• Хроническое воспаление при ревматоидном артрите вызывает необратимое разрушение и деформацию суставов.
• Разрушение суставов может произойти вскоре после начала болезни и не всегда сопровождается выраженными симптомами.
• В настоящее время ревматоидный артрит является неизлечимым заболеванием.
• Лечение ревматоидного артрита направлено на контролирование симптомов, поддержание ремиссии, улучшение качество жизни пациентов и предотвращения инвалидизации.
• Программа лечения состоит из фармакотерапии, физиотерпии, лечебной физкультуры и оптимизации образа жизни.
• Ранее начало лечения ревматоидного артрита предотвращает инвалидизацию.
| Подписаться на Telegram-канал и узнавать важное | |||
Информация для тех, кто хочет делать выводы сам: |
 |
 |
 |

Ревматолог (Рязань)
Заместитель главного врача по поликлиническому отделениюРязанского областного клинического госпиталя для ветеранов войн
Тел.: т. 92-27-74
-
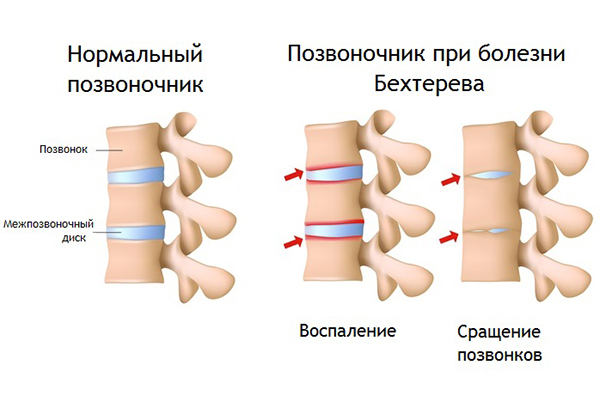 Заболевание, связанное с воспалением суставов осевого скелета (межпозвонковых, рёберно-позвоночных, крестцово-подвздошных) и вовлечением в процесс внутренних органов (сердце, аорта, почки). Происходит воспаление межпозвонковых суставов, которое приводит к их анкилозу (сращению), из-за чего позвоночник оказывается как бы в жёстком футляре, ограничивающем движения.подробнее
Заболевание, связанное с воспалением суставов осевого скелета (межпозвонковых, рёберно-позвоночных, крестцово-подвздошных) и вовлечением в процесс внутренних органов (сердце, аорта, почки). Происходит воспаление межпозвонковых суставов, которое приводит к их анкилозу (сращению), из-за чего позвоночник оказывается как бы в жёстком футляре, ограничивающем движения.подробнее -
 К заболеванию может привести аллергия на лекарственные препараты и продукты питания, наследственная предрасположенность, травмы, любые перенесённые острые заболевания.подробнее
К заболеванию может привести аллергия на лекарственные препараты и продукты питания, наследственная предрасположенность, травмы, любые перенесённые острые заболевания.подробнее -
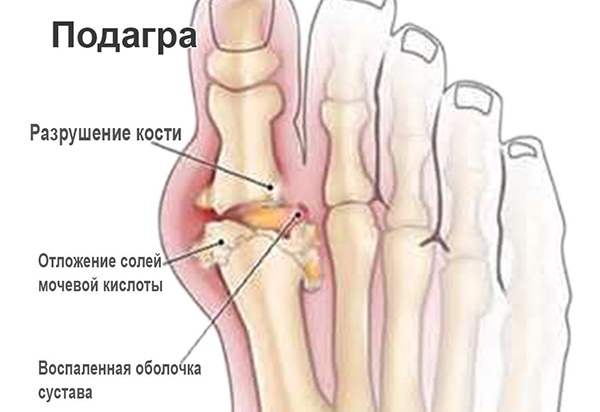 Подагра — системное заболевание, при котором в тканях откладываются кристаллы мочевой кислоты, из-за чего развивается воспаление суставов (артрит). Не леченная или плохо леченая подагра прогрессирует.подробнее
Подагра — системное заболевание, при котором в тканях откладываются кристаллы мочевой кислоты, из-за чего развивается воспаление суставов (артрит). Не леченная или плохо леченая подагра прогрессирует.подробнее -
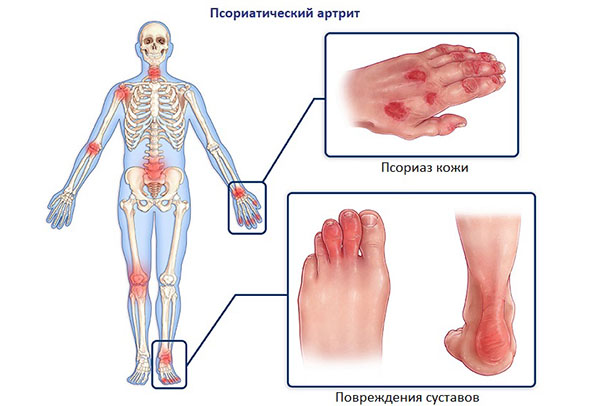 Про причины развития заболевания, его симптомы, современное лечение псориатического артрита в Рязани, а также прогноз.подробнее
Про причины развития заболевания, его симптомы, современное лечение псориатического артрита в Рязани, а также прогноз.подробнее
Преимущество www.medrzn.ru в том, что о заболеваниях, о том, как их избежать или лечить, рассказывают лучшие врачи, попасть на приём к которым есть возможность далеко не у каждого.
Кроме того, вы можете задавать вопросы специалистам и получать на них ответы.
Достоверная и своевременно полученная медицинская информация помогает сохранить здоровье и даже жизнь.




Подскажите пожалуйста базовый лечебный препарат!
Пробовала плаквенил (оказался неэффективен) и циклофосфамид (очень сильное побочное действие). Может есть что-то другое, более эффективное, и с меньшими побочными действиями? Есть какие-нибудь другие данные?
Дополнительная информация:
Женщина, 65 лет
Диагноз: синдром Шегрена, ревматоидный артрит, васкулит.
Васкулит- с 2000 г., который определялся как аллергический. Начинался постепенно – пятна, папулы, уртикарии.
Ревматоидный артрит – стал беспокоить лет шесть назад в виде болей, отечности не только мелких суставов кистей рук, но и сухожилий и сухожильных влагалищ.
Лечение – медрол, от 30мг – до 4 мг, и уже постоянно, + нестероидные препараты.
Эффект временный .
Васкулит из аллергического характера стал геморрагическим – постоянно появляются геморрагические пятна, особенно в области предплечий – сами по себе и при не значительных ушибах.
В течении нескольких лет – а теперь склонна думать, что при обострении моего заболевания – у меня отмечалась выраженная сухость во рту. Спасалась постоянным питьём воды, и в/в введениями различных растворов.
В августе 2012г был перерыв в применении Медрола около 3 недель. ( Был Юг – Крым ). Там и у меня резко проявилась сухость во рту, частые мочеиспускание в ночное время 7-8 раз, до 1,5л за ночь, кожа стала очень сухой и дряблой. За тем появилась сильная общая слабость, боли во всём теле, не возможность телодвижений, особенно руками.
Была госпитализирована в ревматологическое отделение областной больницы. После применения Медрлола 10мг и Дексаметазона + общеукрепляющей терапии наступило значительное улучшение.
При выписке рекомендовано : медрол снижать на 1мг в 2нд, и применять в виде базового препарата плаквенил. После посещения медицинской библиотеки я узнала, что этот препарат уже не назначают в связи с его не эффективностью. Рекомендуют при синдроме Шегрена на фоне васкулита циклофосфамид.
Р.S. В прошлом и настоящем анамнезе - большие нервные стрессы, мнительный характер. Так-же в анамнезе: с 1989г – холецистопанкреатит, за тем в 2002 – холецистэктомия, лапароскопическим методом.
С уважением и благодарностью,
Лидия